一文明晰Barrett食管内镜检查策略
食管腺癌在世界范围内疾病负担正日益加重,全球发病率是0.7每100,000人年(男性为1.1,女性为0.3)。食管腺癌识别危险因素包括年龄>50岁、男性、白种人、胃食管反流病、吸烟和中央肥胖,患者的预后与诊断时的分期密切相关,但不幸的是,大多数食管腺癌患者被诊断时已进入晚期,治疗选择有限。
内镜技术和微创手术的发展为早期食管腺癌的患者带来了更好的预后。Barrett食管是食管腺癌唯一可识别的前体病变,可影响多达5%的普通人群。目前认为Barrett食管会从非发育异常(NDBE)→低度发育异常(LGD)→高度发育异常(HGD)→黏膜内癌(IMC)逐步发展为食管腺癌。因此筛查Barrett食管策略对于早期发现进而改善预后至关重要。而高质量内镜检查以及遵守西雅图协议(即每2cm Barrett食管段取四象限活检)进行活检取样尤为重要。
高质量内镜检查Barrett食管的原则
高质量内镜检查的第一步需要食管标志的记录,包括食管裂孔疝的存在。使用内镜远端盖可以促进可视化。用水小心地清洗黏膜,并轻轻抽吸碎屑或黏液,同时不损坏黏膜。精确吹气操作可以调整腔视图,以检测细微的异常情况。内镜医师应留出足够的时间(每厘米1分钟)仔细检查Barrett食管的节段。内镜报告应根据布拉格标准采用最精简的数据来记录内镜下可见的食管柱状黏膜整个环状上移的长度和最长长度。浅表性病变均应使用Paris分类法进行描述(图1)。
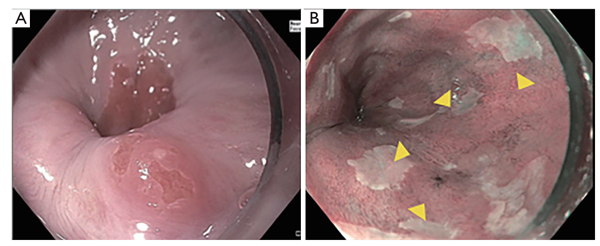
图1 用Paris分类描述Barrett食管可见病变(A)既往消融区域结节(Paris 0-IIa);(B) NBI下黏膜及血管形态异常的结节区(Paris 0-IIa)
高质量检查Barrett食管的十步法(表1)。
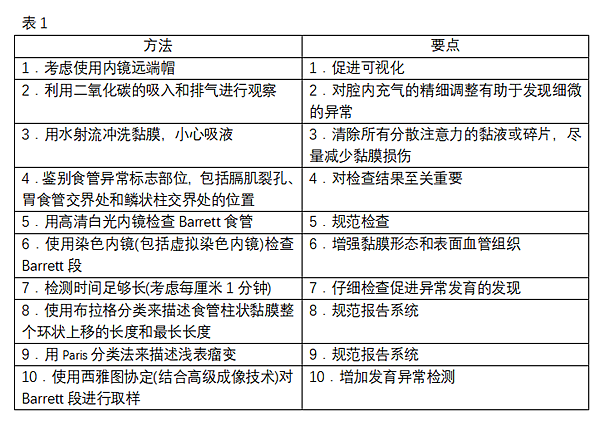
Barrett食管取样标准
西雅图协议(在Barrett段的整个长度上以1-2 cm的间隔使用“旋转和抽吸技术”进行四象限活检)仍然是组织采样的“金标准”。任何可疑征象(结节,红斑,糜烂,溃疡)均应进行活检,并将样品置于单独的广口瓶中,这些黏膜异常可能提示不典型增生。
所有可见的病变,即便微小,也应在内镜下彻底清除。当前Barrett食管监测实践的主要限制是需要进行随机活检。尽管有国际准则建议遵循西雅图协议,但临床实践过程中情况复杂,很难遵守。然而Barrett食管中的大多数赘生物为非息肉状,很难被检测到,并且由于活组织的分布高度可变且局灶性很容易遗漏,因此随机活检容易出现抽样错误。白光内窥镜检查(WLE)与随机活检联合使用因为有这些局限性,所以早期研究低估了内镜监测Barrett食管的获益。
指南推荐Barrett食管内镜检测方法
世界各地的胃肠病学协会均给出了Barrett食管影像学诊断建议(表2)。
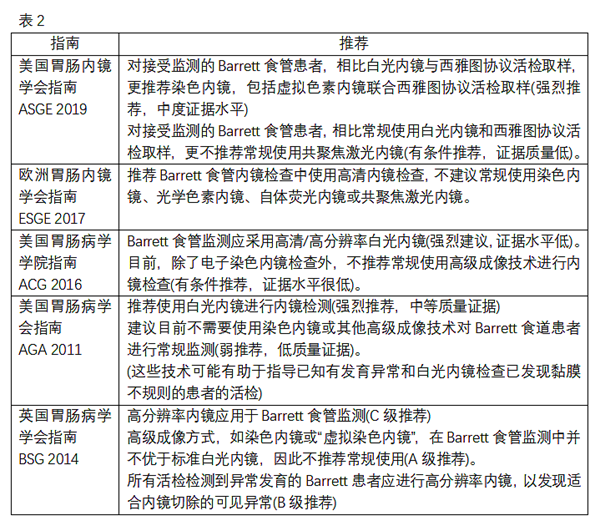
消除活检结果在监测中的随机性,成像技术和靶向活检应该满足以下性能阈值:(I) 与目前的标准方案(每2厘米定向随机4象限活检)相比,每个患者对高度发育异常/早期食管腺癌检测的敏感性为90%或以上,阴性预测值为98%或以上;(II)特异性应足够高(80%),以减少活检次数(与随机活检相比)。目前,只有醋酸染色内镜、NBI虚拟染色内镜和共聚焦激光内镜才能满足这些阈值,但必须由内镜专家执行。
此外,一项调查试图确定与标准西雅图协议相比,高级成像方式对异常增生或癌症检测的最低诊断率增加率,其结果显示,虚拟染色内窥镜的诊断率增量较低(15%,IQR 10-29%),而容积激光内镜的诊断率增量高得多(30%,IQR 20-50%)。这些结果为推荐常规使用这些技术的指南提供了依据,但对标准化分级系统的需求限制了对高级成像技术的推荐。
结论
早期发现并诊断Barrett食管相关瘤变,进而通过内镜下根除治疗可显著减轻食管腺癌的负担。而Barrett食管的早期发现首先需要高质量的内镜检查,尤其是对Barrett段的仔细检查。高清白光内镜是目前最低标准的检测手段,有条件的情况下,建议使用染色内镜(包括虚拟染色内镜)和西雅图协议方案活检取样。内镜医师应遵循指南建议,并了解Barrett食管相关瘤变管理的关键质量指标。
文章翻译自:Kolb JM, Wani S. Barrett’s esophagus: current standards in advanced imaging. Transl Gastroenterol Hepatol 2021;6:14.

1100

收藏


























